Informe de caso del Dr. Zhong xiaoling (virus Corona y terapia hiperbárica)
Efecto de la oxigenoterapia hiperbárica en la corrección de la hipoxia en pacientes con COVID-19 grave:
Reporte de un caso
Zhong xiaoling, tao xiaolan, tang yanchao, Chen ruiyong
Revista China de medicina marítima y medicina de alta presión, 2020, 27: prepublicación en red.
Los siguientes contenidos están protegidos, no se podrán reproducir sin autorización, ¡los infractores serán corregidos!
La hipoxemia progresiva es el foco y la dificultad del tratamiento de apoyo del COVID-19 grave (Neumonía por coronavirus nuevo (NCP). Es el principal indicador de la clasificación de tipo leve, grave y crítico en el esquema de diagnóstico y tratamiento de la neumonía infectada por un nuevo coronavirus (en lo sucesivo, las directrices) promulgadas por la comisión nacional de salud. La oxigenoterapia es el principal medio de tratamiento de apoyo de la NCP. Todos los tratamientos con oxígeno atmosférico se enumeran en las directrices, incluidos los catéteres nasales, las mascarillas y la ventilación mecánica invasiva y no invasiva. , y oxigenación extracorpórea (ECMO) [1]. Sin embargo, no se ha informado la aplicación de oxigenoterapia hiperbárica (TOHB). TOHB inhala oxígeno al 100% a una presión de más de una atmósfera para curar enfermedades [2]. El método de oxigenoterapia más eficaz conocido. Sin embargo, no se ha informado sobre el uso de TOHB en la corrección de la hipoxemia NCP. En un caso de NCP grave en Wuhan Ya ngtze river shipping hospital general, la presión atmosférica y el suministro de oxígeno de alto flujo no pudieron controlar la disminución continua de la saturación de oxígeno en sangre. Basado en el análisis del principio de TOHB, se prueba por primera vez. Se encontró que el efecto de TOHB en el tratamiento de la hipoxemia severa progresiva era muy obvio. Ahora, el caso se informa en detalle de la siguiente manera.
Datos del caso
Tang xx, varón de 69 años, estuvo medio día hospitalizado con fiebre. La noche del 22 de enero de 2020 sintió escalofríos y fiebre sin causa aparente, con una temperatura corporal de 37,8. Hipertensión previa, 2016 cardiopatía coronaria aterosclerótica, infarto agudo de miocardio, implantación de stent coronario. La prueba de ácido nucleico fue positiva al ingreso y la TC mostró cambios típicos en la imagen pulmonar. Se administró metilamidrón 40 mg, dos veces al día (5 días), 20 g / día (5 días) de inmunoglobulina, 3 g / día de ceftriaxona sódica y 0,2 g, 3 veces al día de ingesta continua de oxígeno de bajo flujo a través de un catéter nasal. La temperatura volvió a la normalidad al tercer día. Jadeando después de la actividad en el quinto día, el examen de TC de tórax indicó que los focos de infección en parches en ambos pulmones estaban más avanzados que antes, y el área pulmonar afectada (+++) recibió una máscara de inhalación de oxígeno con alto flujo. El día 14, el paciente volvió a tener fiebre y su temperatura corporal era de 38 ℃. El reexamen de la TC de tórax mostró focos de infección escamosos grandes y difusos en ambos pulmones y áreas de afectación pulmonar (++++). La presión parcial de oxígeno más baja fue de 37 mmHg, la saturación de oxígeno de la sangre (SO2) más baja fue del 66% y el contenido de oxígeno más alto fue del 88%. Después de otro curso de tratamiento farmacológico, la temperatura del paciente volvió a la normalidad. Pero respirar es difícil, la hipoxemia se agrava. Sugerir tratamiento con máquina de ventilador, el paciente no coopera. El día 21 de inicio (11 de febrero), se administró oxigenoterapia hiperbárica, de 9:00 a 10:00 todos los días. Solo el tratamiento con antibióticos y la máscara de oxígeno se reservaron para uso clínico. Se recopilaron todas las historias clínicas y los resultados de los exámenes desde la admisión hasta el 17 de febrero. El examen clínico y el seguimiento se llevaron a cabo mediante métodos hospitalarios de rutina, que no se describen aquí.
Programa TOHB
La TOHB se llevó a cabo en el departamento de oxígeno hiperbárico del hospital general de transporte del río Yangtze. El tiempo de exposición a alta presión fue de 9: 00-10: 35 am todos los días. De acuerdo con los requisitos de control de infecciones de enfermedades infecciosas graves, se diseñaron una serie de medidas de control de infecciones, como la división del área de contaminación, la ruta de traslado de pacientes, la desinfección reforzada de la cabina presurizada y la gestión de la higiene. El paciente ingresa a la cámara de tratamiento presurizada a través de un canal especial, se quita la máscara y se coloca el respirador. Después de administrar oxígeno de primer nivel, se aumenta la presión. Presión constante a 2.0ATA durante 15 min y presión constante durante 60 min. Mantenga la ventilación continua en la cabina presurizada durante la estabilización de la presión. Luego descompresión a presión atmosférica a velocidad constante durante 20 min. Abre la puerta de la cabina, el paciente se quita la mascarilla para detener la toma de oxígeno de primer nivel, se pone la mascarilla y sale de la cabina por un canal especial. Durante el proceso de exposición a alta presión de TOHB en este paciente, no hay cabina de acompañante médico, pero se proporciona una cabina secundaria. Si es necesario, el personal médico puede ser trasladado a la cabina de tratamiento para recibir tratamiento médico en cualquier momento después de la presurización. El paciente recibió oxígeno durante todo el curso, con un tiempo total de oxígeno de 95min y una dosis de oxígeno de 216UPTD.
Análisis de resultados
1-Manifestaciones clínicas:
Como se muestra en la FIG. 1, el paciente todavía sentía disnea y dolor en el pecho después de la inhalación de oxígeno de alto flujo en la posición supina antes del tratamiento, acompañado de síntomas gastrointestinales evidentes. Después del primer TOHB, la disnea, el dolor de pecho y los síntomas gastrointestinales mejoraron significativamente. Después del segundo tratamiento, los síntomas gastrointestinales básicamente desaparecieron. Después del cuarto tratamiento, se administró oxígeno a través de un catéter nasal a diario, pero persistió el síntoma principal de disnea después de la operación. En el momento de redactar este artículo, los pacientes con TOHB continuaban con el tratamiento de rutina con TOHB una vez al día.
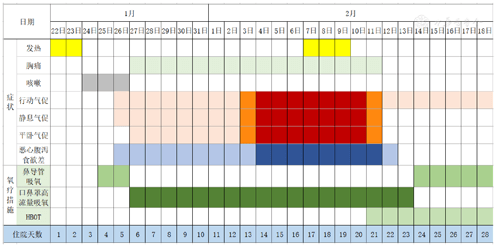
Figura 1 Cambio de síntomas del paciente y programa de oxigenoterapia
2- Resultados de la monitorización del pulso digital SO2:
Cuando el paciente ingresó en el hospital, su estado general estaba bien. Después de recibir medicación activa, sus síntomas respiratorios no mejoraron. Como se puede ver en la figura 2, el SO2 en los pacientes tuvo el aumento más bajo por la mañana y el aumento más alto por la noche. El valor más alto el día 13 (4 de febrero) fue del 92%, que fue clasificado como severo según las guías médicas. El día 19 (9 de febrero), el SO2 más bajo fue del 66% y el SO2 más alto fue del 86% bajo la condición de máscara de oxígeno, presentando dificultad respiratoria. Se ha recomendado el soporte de ventilación mecánica, que puede diagnosticarse como enfermedad crítica.
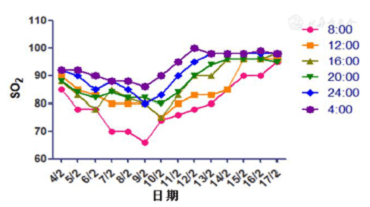
Figura 2 Resultados de la monitorización de la hiperoxigenación de SO2 en la mascarilla de cama (caudal 5 ~ 8 min / L)
HIGO. 3 muestra que el SO2 antes de entrar en la cabina es significativamente menor que antes cuando el oxígeno es absorbido por la máscara de la sala (a las 08:00). Después de que salió el primer TOHB de la cabina, el SO2 se incrementó al 90%, lo que indica que el efecto de corrección del proceso de tratamiento sobre la hipoxemia era muy obvio. Sin embargo, los resultados a las 08:00, antes de ingresar a la cabina y a las 12:00 todos mostraron un aumento gradual significativo con el tratamiento. El SO2 inmediatamente después del primer tratamiento fue del 90%, seguido de más del 93%. Después de las primeras 4 veces de tratamiento, después de regresar a la sala (a las 12:00) y acostado boca arriba bajo el estado de oxígeno, el SO2 se redujo significativamente en comparación con el de fuera de la cabina. Después de la quinta vez (15 de febrero), no hubo regreso al aterrizaje a las 12:00 en comparación con el tiempo después de salir de la cápsula.
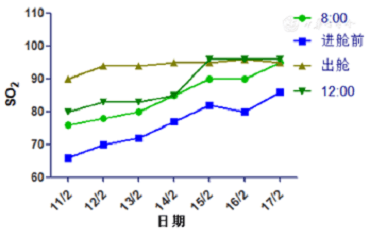
Figura 3 Cambios de SO2 antes y después del tratamiento con TOHB
La Figura 4 muestra que a pesar del tratamiento farmacológico activo antes del 10 de febrero, el SO2 medio de los pacientes seguía disminuyendo día a día (P <0,05). La tendencia a la baja se revirtió inmediatamente después del tratamiento, y el valor medio el 11 de febrero fue significativamente mayor que el del 10 de febrero (P <0,05), y aumentó día a día. Después del quinto tratamiento (15 de febrero), se restableció básicamente el rango normal.
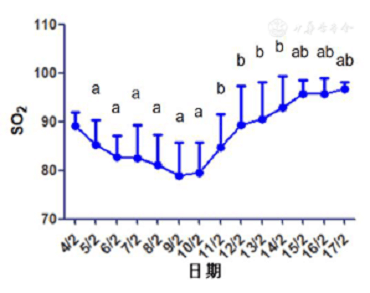
Figura 4 El cambio de la media diaria de SO2 bajo la condición de absorción de oxígeno
3-Resultados del análisis de gases en sangre arterial:
Por diversas razones, el paciente no volvió a examinar los gases en sangre después del primer tratamiento, excepto los gases en sangre. Como se muestra en la tabla 1, la presión parcial de oxígeno (PO2) antes del TOHB disminuyó progresivamente, lo que fue consistente con el síntoma principal de disnea del paciente. Antes del primer TOHB (el día 19 de ingreso), era de 37 mmHg. Reexaminación el día después de que el tratamiento se haya restablecido a 69 mmHg.
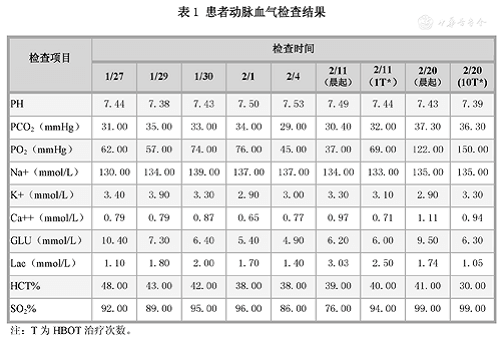
Tabla 1 Resultados de la prueba de gasometría arterial
4-Resultados del examen hematológico:
Debido a varias razones, no se revisó alguna hematología después del tratamiento. Aquí solo se proporcionan comparaciones antes y después. Como se muestra en la tabla 2, el recuento de linfocitos y el porcentaje de linfocitos fueron consistentes con las manifestaciones clínicas y disminuyeron significativamente antes del tratamiento. Los resultados de la revisión después de 2 tratamientos (12 de febrero) mostraron un repunte significativo.
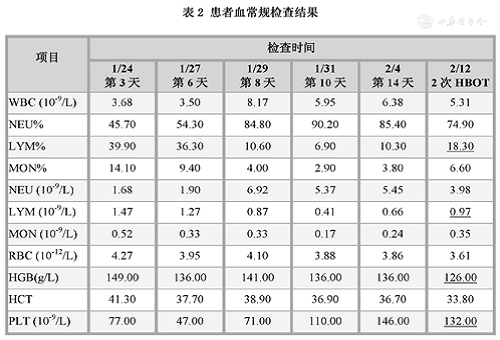
Tabla 2 Resultados del examen de rutina de sangre
Los resultados de la prueba de función de coagulación se muestran en la tabla 3. El fibrinógeno (FIB) aumentó significativamente el séptimo día después de la admisión (28 de enero), el producto de degradación del fibrinógeno (FDP) aumentó significativamente el décimo día y el dímero d (dd ) se observó además un aumento significativo en el análisis de sangre matutino del día 21. La TOHB se inició el mismo día. Después de 7 tratamientos, FIB, d-d y FDP se redujeron significativamente, el recuento de linfocitos y la albúmina aumentaron significativamente y la bilirrubina total y la bilirrubina directa volvieron al rango normal.
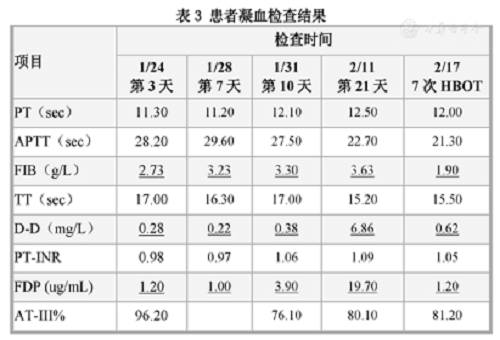
Tabla 3 Resultados de la prueba de coagulación del paciente
Resultados de la 5-TC:
Como se muestra en la figura 5, la tomografía computarizada de tórax del paciente el 7 de febrero mostró múltiples sombras especulares de densidad de tejido blando en ambos pulmones, tráquea lisa, textura vascular engrosada en ambos pulmones y múltiples sombras escamosas de alta densidad en ambos pulmones. La gravedad de la infección por doble pulmón se comparó con los resultados de las imágenes del 3 de febrero. El 18 de febrero, se volvió a examinar la TC de tórax después de 8 sesiones de TOHB, y se redujeron las sombras de densidad de tejidos blandos múltiples y las sombras de alta densidad escamosas en ambos pulmones, pero aún así significativo.
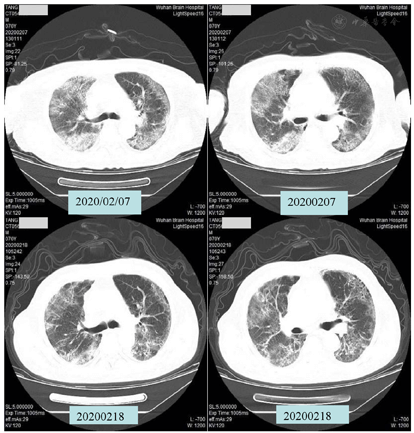
Figura 5 Comparación de TC de los pacientes antes del tratamiento (7 de febrero) y después del octavo tratamiento (18 de febrero)
Discutir
El curso de este caso se caracterizó por hipoxemia persistente y progresiva y alteraciones patológicas pulmonares. El pulmón es el principal órgano diana de un nuevo coronavirus. La neumonía es una manifestación importante de una enfermedad infecciosa por coronavirus nuevo (COVID-19). Los cambios inflamatorios difusos y la hipoxemia en el tejido pulmonar son las principales características clínicas de la NCP. Huang y col. informaron de 41 pacientes con NCP, 12 de los cuales tenían complicaciones del síndrome de dificultad respiratoria aguda (SDRA) en la UCI, lo que sugiere que la hipoxemia progresiva es una característica patológica importante de NCP. De los 27 pacientes tratados con ventilación con catéter nasal solo, solo 1 (8%) terminó en la UCI; sin embargo, el 62% de los pacientes que aumentaron para requerir oxígeno de alto flujo de catéter nasal o ventilación mecánica no invasiva eventualmente se convirtieron en unidades de cuidados críticos (UCI). [3]. Chen NS et al informaron de una situación similar en la investigación de 99 casos de enfermedades de los fluidos [4]. La hipoxemia es también una de las principales causas de muerte de NCP. Las guías clínicas del PNC también utilizan el grado de hipoxemia como el principal indicador de la clasificación clínica del PNC de leve, grave y crítico. El examen radiográfico de este paciente mostró que las lesiones del parénquima pulmonar eran dominantes y el tracto respiratorio no estaba obstruido. Los resultados del análisis de gases en sangre arterial mostraron que el valor de PH no era ácido sino alcalino, lo que sugiere que el daño de la función pulmonar fue causado principalmente por la función de intercambio de gases. Como procedimiento de rutina, se administró oxígeno a través de un catéter nasal al ingreso. Sin embargo, con el desarrollo de la histopatología pulmonar, el SO2 siguió disminuyendo. La conversión posterior a una máscara de oxígeno no revirtió la disminución continua de SO2. Los resultados anteriores sugirieron que la oxigenoterapia atmosférica existente no podría satisfacer las necesidades de corrección de la hipoxemia asociada con el progreso patológico de los tejidos pulmonares.
La hipoxemia es una disminución de los niveles de oxígeno en sangre, mientras que la hipoxia es la falta de oxígeno en un tejido u órgano o en todo el cuerpo. La hipoxemia es la causa de la hipoxia, pero no la única. Lo último en oxigenoterapia atmosférica es ECMO. En teoría, la aplicación de ECMO puede resolver la patogenia de la hipoxemia en los pacientes. Sin embargo, la aplicación clínica de la NCP en casos críticos tiene un efecto limitado, principalmente debido a la presencia de insuficiencia multiorgánica concurrente. Para el pulmón como principal órgano diana de la NCP, lo que resulta en una falla orgánica múltiple como la disfunción sistémica, además del papel del virus y la respuesta inmune, no se excluye que esté relacionado con la persistencia de la hipoxia universal de los tejidos y órganos sistémicos. . Desde el aire hasta las células de los tejidos y órganos, la cantidad de transporte de oxígeno se ve afectada por la presión parcial de oxígeno de los gases respiratorios, la función de ventilación pulmonar, la función de ventilación (incluida la función de la barrera de aire y sangre y la relación ventilación / perfusión en el gas). intercambio), capacidad de transporte de sangre y hemoperfusión tisular. La diferencia en la eficacia de los métodos de oxigenoterapia existentes está relacionada con su capacidad para intervenir en estos cinco pasos (figura 6). La selección clínica de la oxigenoterapia debe considerar completamente la influencia de la enfermedad en cada vínculo y la pertinencia de la oxigenoterapia.
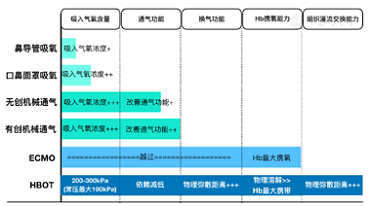
Figura 6 El efecto de diferentes oxigenoterapia sobre el oxígeno del ambiente externo al proceso de tejido y órgano.
La deuda de oxígeno (también conocida como consumo excesivo de oxígeno durante el ejercicio) es la diferencia entre la demanda de oxígeno y el suministro real de oxígeno, y se utiliza comúnmente en la medicina deportiva [5]. La fiebre y la fuerte respuesta inmune causada por la infección por virus conducirán inevitablemente a un aumento de la tasa metabólica y la demanda de oxígeno. Al mismo tiempo, sin embargo, la hipoxemia persistente causada por la histopatología pulmonar de la NCP reduce el suministro de oxígeno de los pulmones y los pulmones a los tejidos y órganos de todo el cuerpo. Por lo tanto, cuando la enfermedad NCP se desarrolla hasta cierto punto, debe haber una brecha entre la demanda de oxígeno y el suministro de oxígeno, que también puede entenderse como una “deuda de oxígeno” especial. Los estudios han encontrado que bajo cierta intensidad de carga de ejercicio, las enfermedades pulmonares preexistentes pueden provocar hipoxemia [6]. En este caso, el SO2 antes de la entrada de TOHB a la cabina fue significativamente menor que antes bajo la condición de inhalación de oxígeno en la máscara de la sala (a las 08:00), lo cual fue causado por el hecho de que el paciente no pudo absorber oxígeno y aumentó un cierta cantidad de actividad durante el proceso desde la sala hasta el departamento de TOHB. Como resultado, la ingesta de oxígeno disminuyó y el consumo aumentó, el SO2 disminuyó. Este fenómeno sugirió que los cambios patológicos en los pulmones daban como resultado un grave desequilibrio entre la demanda de oxígeno y el suministro de oxígeno en el paciente. El análisis de gases en sangre arterial antes de la primera entrada de TOHB el 11 de febrero sugirió que el contenido de ácido láctico en sangre aumentó significativamente (3,03 mmol / L), lo que sugiere que el paciente se encontraba en un estado de metabolismo anaeróbico severo.
TOHB basado en la característica física del gas, a través del gran aumento de la presión parcial de oxígeno, alcanza la función cardiopulmonar en la misma condición, el aumento de la presión parcial de oxígeno alveolar, aumenta la tensión de oxígeno en sangre, aumenta el radio de difusión efectivo del oxígeno tisular, aumenta el transporte de oxígeno capacidad, para lograr una hipoxia correcta (1) válida a fondo al mismo tiempo, mejorar la acidosis y organizar la vitalidad celular, mejorar (2) después de la reoxigenación de las células endoteliales capilares, se puede restaurar la función capilar y la exudación y el edema causado por la hipoxia puede bloquearse. (3) aumentar el radio de difusión eficaz del oxígeno tisular, corregir la hipoxia tisular y aumentar la reserva de oxígeno tisular [2]. Los resultados del análisis de gases en sangre de este paciente después de la primera vez que el TOHB salió de la cabina mostraron que la PO2 aumentó de 37,0 mm Hg antes de entrar en la cabina a 69,0 mm Hg, lo que muestra un buen efecto de la corrección del TOHB, pero había una brecha obvia con la normal. valor, y el SO2 solo aumentó al 90%. Este estado antes de entrar en la cabina puede reflejar mejor el grado de hipoxia de los tejidos y órganos sistémicos del paciente. El objetivo final de la oxigenoterapia clínica es resolver el estado de hipoxia del cuerpo. Este resultado sugirió que la acumulación de "deuda de oxígeno" en la etapa temprana del paciente excedía la capacidad de corrección de un TOHB, lo que reflejaba además el desequilibrio de la demanda de oxígeno y el suministro de oxígeno en el cuerpo del paciente.
Después de que el paciente dejó la cápsula durante 90 minutos (a las 12:00), la saturación de oxígeno del paciente disminuyó significativamente, lo que indica que la reserva de oxígeno tisular aumentada por la disolución física de TOHB se agotó en muy poco tiempo. Sin embargo, en general, la media diaria de SO2 de los pacientes con TOHB aumentó de manera constante. No se puede utilizar la explicación del oxígeno residual del TOHB, el posible mecanismo, por un lado, es proporcionar el TOHB aeróbico del cuerpo de forma intermitente (antes del metabolismo del metabolismo anaeróbico - aeróbico en el tratamiento después del tratamiento del metabolismo anaeróbico), mejoró enormemente la capacidad de tolerancia del tejido corporal del metabolismo anaeróbico, mecanismo de TOHB similar tolerancia intermitente a la toxicidad del oxígeno del oxígeno de [2]. Además, por ejemplo, el aumento significativo de dímero d, plasminógeno y TDP en los indicadores hematológicos de este paciente sugirió que el paciente había existido un cierto grado de coagulación intravascular diseminada (CID) antes de TOHB, que puede ser secundario a virus. infección. Hubo alteraciones hemodinámicas periféricas y alteraciones de la perfusión. El cambio del índice de coagulación en este paciente también sugirió el papel obvio de TOHB en la mejora de la circulación terminal y la mejora del suministro de oxígeno a los tejidos. Si la CID combinada con hipoxemia persistente produce pérdida isquémica y edema tisular de células endoteliales capilares en la circulación periférica y si es un fenómeno común en pacientes con NCP grave, se requieren más estudios y observaciones clínicas.
En este caso, debido a la falta de atención médica en la cabina, se inhaló oxígeno durante 95min desde el inicio de la presurización hasta el final de la descompresión. La intoxicación por oxígeno siempre ha sido un problema importante para muchos médicos de oxígeno hiperbárico en la aplicación de TOHB. El cuerpo humano está adaptado al entorno de 20 kPa de presión parcial de oxígeno bajo el aire atmosférico, e inevitablemente tendrá un impacto cuando se exponga al oxígeno de alta presión de TOHB. Debido a la necesidad de respirar la mezcla de gas u oxígeno con oxígeno a alta presión durante el buceo, el programa de buceo se diseñó limitando la dosis de exposición al oxígeno a alta presión para evitar grandes lesiones por intoxicación por oxígeno de tipo pulmonar [2]. La alta dosis de exposición al oxígeno del TOHB convencional es de aproximadamente 150 UPTD. En este caso, la dosis de exposición fue de 216 UPTD, pero aún mucho menos de 615 UPTD. Esta dosis representa una reducción de la capacidad pulmonar de aproximadamente un 1%, el límite seguro para la exposición convencional al oxígeno a alta presión. Por lo tanto, el TOHB del paciente no tenía que preocuparse por el riesgo de intoxicación pulmonar por oxígeno.
En este caso, el reexamen de TC después de 8 TOHB mostró que aunque las lesiones pulmonares del paciente mejoraron significativamente, las lesiones aún eran evidentes. Sin embargo, el SO2 del paciente se mantuvo en el rango normal bajo la condición de inhalación de oxígeno por catéter nasal. El fenómeno de separación en estos cambios patológicos pulmonares y el SO2, provocan TOHB, aunque no directamente para eliminar el efecto de la enfermedad (virus), pero proporciona una poderosa cura de oxígeno, ya que la causa directa de la patología del tejido pulmonar puede conducir a una hipoxemia continua, especialmente el estado de el oxígeno a los tejidos corporales y los órganos de la deuda de oxígeno continúa acumulándose, y su importante consumo de oxígeno de los tejidos y órganos de la lesión secundaria, mantiene la función del cuerpo en un estado relativamente bueno, para el cuerpo contra la infección la función sistémica proporciona una buena base .
En resumen, de acuerdo con las características patológicas de la NCP, el TOHB tiene un claro mecanismo de excelente acción diferente a la oxigenoterapia atmosférica. El TOHB convencional se ha utilizado ampliamente en la práctica clínica durante décadas y tiene una gran capacidad terapéutica. Sobre la premisa de resolver el control de detección del proceso de transferencia, el tratamiento a gran escala de pacientes con NCP puede resolver fundamentalmente el problema de apoyar el tratamiento de la hipoxia progresiva que no puede ser contenida por la terapia de oxígeno a presión atmosférica actual, para lograr el efecto esperado de reducir la tasa de enfermedad crítica y mortalidad. A partir de los cambios en las manifestaciones clínicas y los resultados del examen de este paciente, se puede ver que 1 TOHB puede mejorar significativamente los pacientes con NCP graves y críticos cuyo SO2 promedio diario es aún menor al 80% bajo la condición de máscara oronasal de presión atmosférica y alta flujo de absorción de oxígeno, y 4 TOHB básicamente pueden corregir la hipoxemia persistente en pacientes críticamente críticos. De acuerdo con el stock de NCP de enfermedades críticas existente en wuhan, en el uso de TOHB clínico, se pueden explorar más a fondo las medidas y prácticas de combinación de TOHB con oxigenoterapia atmosférica para mejorar de manera integral la eficiencia del tratamiento de un gran número de pacientes.
Referencia
[1] comisión nacional de salud, administración estatal de medicina tradicional china. Será un esquema de diagnóstico y tratamiento de la neumonía por coronavirus (versión de prueba 5) [S / OL]. (2020-02-04) [2020-02-17] .http: //www.gov.cn/zhengce/zhengceku/2020-02/05/5474791/files/de44557832ad4be1929091dcbcfca891.pdf.
[2] gong jinhan, Ed. Medicina de buceo [M]. Beijing: editorial médica militar del pueblo, 1985: 550-561
[3] HuangCL WangYM, LiXW, et al. Las características clínicas de los pacientes infectados con 2019 serán el coronavirus en Wuhan, China [J]. Lancet, 2020395: 497-506. El DOI: https://doi.org/10.1016/S0140-6736 (20), 30183-5.
[4] ChenNS ZhouM, DongX, et al. Las características epidemiológicas y clínicas de 99 casos de 2019 serán raíz de coronavirus en Wuhan, China: un estudio descriptivo [J]. Lancet, 2020395, 507-513.doi: https: //doi.org/10.1016/s0140-6736 (20), 30211-7.
[5] Wang J, wang h, zhu z x. progreso de la investigación de la teoría clásica de la deuda de oxígeno [J]. Psicología aplicada, 1997 (02): 55-57. (en chino)
[6] hopkinssr. Hipoxemia arterial inducida por el ejercicio: el papel de la desigualdad inducida por la promesa y la limitación de la difusión pulmonar [J]. Adv Exp Med Biol, 2006, 588: 17-30. DOI: 10.1007 / 978-0-387-34817-9_3.





